(Malattia dei cassoni; detta anche “The Bends”)
Di
Richard E. Moon , MD, Duke University Medical Center
La malattia da decompressione (MDD) si verifica quando la rapida riduzione della pressione (p. es., emersione rapida, uscita da un cassone o da una camera iperbarica o ascesa ad alta quota) fa sì che i gas precedentemente disciolti nel sangue o nei tessuti formino bolle all’interno dei vasi sanguigni. I sintomi tipicamente comprendono il dolore, i sintomi neurologici o entrambi. I casi gravi possono essere letali. La diagnosi è clinica. Il trattamento definitivo è la terapia ricompressiva. Le corrette tecniche di immersione sono essenziali per la prevenzione.
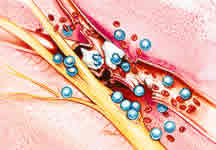
La legge di Henry stabilisce che la solubilità di un gas in un liquido è direttamente proporzionale alla pressione esercitata sul gas e sul liquido. Così, la quantità di gas inerti (p. es., azoto, elio) disciolti nel sangue e nei tessuti aumenta all’aumentare della pressione.
Durante la risalita, quando la pressione esterna diminuisce, si possono formare bolle (principalmente N2). Le bolle di gas libero si possono formare in qualsiasi tessuto e causare sintomi locali o possono essere convogliate con il sangue fino a organi distanti (embolia arteriosa gassosa). Le bolle causano i sintomi ostruendo meccanicamente i vasi, rompendo o comprimendo i tessuti, inducendo un danno endoteliale e lo stravaso di plasma, o attivando le cascate della coagulazione e dell’infiammazione. Dato che l’N2 si dissolve facilmente nel tessuto adiposo, i tessuti a elevato contenuto lipidico (p. es., il sistema nervoso centrale) sono particolarmente suscettibili.
Fattori di rischio della malattia da decompressione
La malattia da decompressione si verifica in circa 2-4 immersioni/10 000 tra i subacquei amatoriali. L’incidenza è più elevata tra i subacquei commerciali, che spesso hanno lesioni muscolo-scheletriche minori. Tutti i seguenti comprendono i fattori di rischio:
- Bassa temperatura delle immersioni
- Disidratazione
- Esercizio fisico dopo immersione
- Stanchezza
- Volare dopo l’immersione
- Obesità
- Età avanzata
- Immersioni ripetute o profonde
- Risalite rapide
- Shunt cardiaci destra/sinistra
Dato che l’eccesso di N2 rimane disciolto nei tessuti per almeno 12 h dopo ogni immersione, ripetute immersioni nell’arco della stessa giornata possono causare con più probabilità una malattia da decompressione. La malattia da decompressione può svilupparsi anche quando la pressione diminuisce al di sotto della pressione atmosferica (p. es., con successiva esposizione ad alte quote).
Classificazione della malattia da decompressione
In generale, si distinguono 2 tipi di malattia da decompressione:
- Il coinvolgimento di articolazioni, cute e vasi linfatici, o di tipo I, è tipicamente più lieve e non mette a rischio la vita.
- Il coinvolgimento neurologico o cardiorespiratorio, o di tipo II, che è grave, a volte è pericoloso per la vita e colpisce vari apparati.
Il midollo spinale è particolarmente vulnerabile; altre aree vulnerabili comprendono il cervello, l’apparato respiratorio (p. es., emboli polmonari) e il sistema circolatorio (p. es., scompenso cardiaco, shock cardiogeno).
Il termine The bends si riferisce al dolore locale articolare o muscolare dovuto alla malattia da decompressione, ma è spesso utilizzato come sinonimo di ogni componente della sindrome.
Sintomatologia
I sintomi gravi si possono manifestare a pochi minuti dall’emersione, ma nella maggior parte dei pazienti i sintomi esordiscono in modo graduale, talvolta con prodromi di malessere, spossatezza, inappetenza e cefalea. I sintomi si manifestano entro 1 h dall’emersione in circa il 50% dei pazienti ed entro 6 h nel 90% dei casi. Di rado, i sintomi si possono manifestare 24-48 h dopo l’emersione, in particolare con l’esposizione ad alte quote dopo un’immersione (come i viaggi aerei).
La malattia da decompressione di tipo I di norma causa un dolore, che peggiora progressivamente, a carico delle articolazioni (di solito gomiti e spalle) e dei muscoli; il dolore in genere non si intensifica durante il movimento e viene descritto come “profondo” e “fastidioso”. Altre manifestazioni comprendono linfoadenopatia, marezzature, prurito e rash cutaneo.
La malattia da decompressione di tipo II tende a causare sintomi neurologici e talvolta respiratori. Si manifesta tipicamente con paresi, parestesie e formicolio, disuria e perdita del controllo volontario degli sfinteri intestinali o vescicali. Possono essere presenti cefalea e affaticamento, ma non sono disturbi specifici. Lipotimia, acufeni e perdita dell’udito possono comparire se viene interessato l’orecchio interno. I sintomi gravi comprendono crisi epilettiche, eloquio impacciato, perdita dell’acuità visiva, confusione e coma. Si può verificare il decesso.
I “chokes” (malattia da decompressione respiratoria) sono una manifestazione rara, ma grave; i sintomi comprendono affanno, dolore toracico, tosse da edema polmonare. L’embolizzazione gassosa significativa dell’albero vascolare polmonare può provocare un rapido collasso circolatorio e il decesso.
L’osteonecrosi disbarica è una complicanza tardiva della malattia da decompressione, e spesso si verifica senza alcun sintomo precedente. È una forma insidiosa di osteonecrosi causata da esposizioni prolungate o molto ravvicinate a pressione aumentata (tipicamente nelle persone che lavorano in aria compressa e nei subacquei professionisti piuttosto che in quelli amatoriali). Il deterioramento delle superfici articolari della spalla e dell’anca può provocare dolore cronico e grave invalidità.
Diagnosi
- Valutazione clinica
La diagnosi è clinica. TC e RM possono essere utili per escludere altre patologie che causano sintomi simili (p. es., ernia del disco intervertebrale, ictus ischemico, emorragia del sistema nervoso centrale). Sebbene questi esami possano svelare anomalie cerebrali o midollari, per la malattia da decompressione sono poco sensibili e il trattamento deve solitamente essere intrapreso sulla base del sospetto clinico.
L’embolia arteriosa gassosa può avere una manifestazione simile. Il trattamento immediato per entrambi è comunque simile.
In caso di osteonecrosi asettica, la RX scheletrica mostra una degenerazione articolare che non può essere distinta da quella causata da altre malattie articolari; la RM di solito è diagnostica.
Trattamento
- Ossigeno al 100%
- Terapia ricompressiva
- Terapia infusionale per mantenere il volume intravascolare
Circa l’80% dei pazienti guarisce completamente.
Inizialmente, la terapia con ossigeno al 100% ad alto flusso facilita l’eliminazione dell’N2 aumentando il gradiente pressorio di N2 tra i polmoni e la circolazione, accelerando così il riassorbimento degli emboli gassosi.
Per ripristinare il volume intravascolare perso, è indicato un liquido di rianimazione per via orale (o acqua normale) per i pazienti in osservazione con manifestazioni lievi. Liquidi isotonici EV senza glucosio sono indicati per quelli con manifestazioni gravi.
La terapia ricompressiva è indicata per tutti i pazienti, ne sono dispensati quelli che presentino sintomi limitati a prurito, cute marezzata e affaticamento, che possono essere curabili con il solo ossigeno; i pazienti devono essere tenuti sotto osservazione per un possibile peggioramento dei sintomi. I pazienti con sintomi più gravi vengono trasportati in una struttura idonea per la ricompressione. Poiché l’intervallo di tempo prima del trattamento e la gravità della lesione sono importanti fattori determinanti della prognosi, il trasporto non deve essere ritardato per effettuare procedure non essenziali.
Se dovesse essere necessario l’aviotrasporto, è altamente consigliata una pressurizzazione della cabina pari a 1 atmosfera. In aereo non pressurizzato, preferibilmente mantenendo una bassa quota < 609 m e una somministrazione continua di ossigeno. Gli aerei commerciali, nonostante siano pressurizzati, solitamente hanno una pressione in cabina pari a 2438 m a una normale quota di crociera, che può esacerbarne i sintomi. Il volo su aerei commerciali subito dopo un’immersione può slatentizzare i sintomi.
Prevenzione
La formazione significativa di bolle può normalmente essere evitata limitando la profondità e la durata delle immersioni entro limiti che non necessitano di soste di decompressione durante la risalita (i cosiddetti limiti senza soste) o effettuando risalite con soste di decompressione così come indicato dalle linee guida (p. es., le tabelle di decompressione nel capitolo Diagnosi e trattamenti della malattia da decompressione presenti nel US Navy Diving Manual). Molti subacquei indossano un computer subacqueo portatile che registra continuamente la profondità e il tempo trascorso a ogni profondità ed elabora un profilo di decompressione.

Oltre a seguire i profili pubblicati e le linee guida dei computer subacquei, molti sub eseguono una sosta di sicurezza di alcuni minuti a circa 4,6 m di profondità dalla superficie. Tuttavia, possono verificarsi casi anche in seguito a corrette immersioni entro i limiti di immersione senza sosta, o viceversa l’incidenza della malattia da decompressione non diminuisce nonostante sia diffuso l’utilizzo di computer subacquei (sebbene si verifichino meno casi gravi).
Le immersioni effettuate a < 24 h di distanza (immersioni ripetute) richiedono particolari accorgimenti tecnici per effettuare corrette procedure decompressive.
Punti chiave
- I sintomi della malattia da decompressione si sviluppano entro 1 h dall’emersione nel 50% dei pazienti affetti ed entro 6 h nel 90% dei casi.
- Se si sospetta il disturbo, iniziare ossigeno al 100% ad alto flusso e organizzare il trasporto più rapidamente possibile verso un impianto di ricompressione, con i mezzi di terra o un velivolo in grado garantire 1 atmosfera di pressione interna.
- Raccomandare ai subacquei di seguire le raccomandazioni stabilite (p. es., profondità e durata di immersione, fermate di decompressione durante la risalita), che riducono il rischio di malattia da decompressione.
